Таблетки при кишечной непроходимости. Частичная непроходимость кишечника: симптоматика и лечение народными средствами.
Нормальное функционирование кишечника обеспечивает правильное пищеварение. Именно кишечник отвечает за выведение из организма переваренной и переработанной пищи.
Нарушения данной функции могут привести к самым печальным последствиям. Поэтому если возникла кишечная непроходимость, необходимо срочно принимать меры.
Кишечная непроходимость – это крайне серьёзное и очень опасное состояние, при котором функции кишечника нарушаются и его содержимое не может выйти наружу естественным путём (то есть через анальное отверстие). Если все органы пищеварения работают правильно, то пища сначала попадает в желудок и там начинает перевариваться с помощью желудочного сока.
Затем содержимое продвигается в кишечник (сначала в верхние отделы, потом в нижние). Такое продвижение обеспечивается за счёт активности мышечного слоя данного органа, которая именуется перистальтикой. Наблюдаются спастические сокращения, посредством которых и осуществляется передвижение.
Если же перистальтика по каким-то причинам отсутствует, или же содержимое не может выйти из-за какого-то препятствия на своём пути, то возникает непроходимость.
Такая патология зачастую бывает следствием каких-то прочих состояний и заболеваний, приводящих к нарушениям пищеварения. Но в любом случае если непроходимость имеет место быть, то сама по себе она точно не пройдёт, лечение необходимо.
Различают несколько видов данного состояния. Например, исходя из характера течения, выделяют острую и хроническую непроходимость кишечника.
Последняя развивается постепенно и является осложнением различных заболеваний пищеварительного тракта, которые приводят к нарушениям пищеварения.
Симптомы на начальных этапах могут отсутствовать, но постепенно они будут проявляться в большей мере и дополняться другими проявлениями. Острая же непроходимость чаще развивается внезапно, имеет явные проявления и крайне опасна последствиями.
Если за основу классификации брать причины развития состояния, то можно выделить следующие типы:
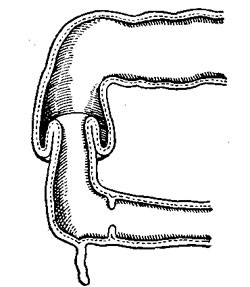
Выделяют два типа механической непроходимости: странгуляционная и обтурационная.
Об обтурационной непроходимости говорят в том случае, когда просвет кишки закупоривается, но кровообращение остаётся нормальным.
Закупорка чаще всего возникает изнутри, то есть непосредственно в кишке. При странгуляционной непроходимости сосуды брыжейки (они питают ткани кишки) сдавливаются, из-за этого кровообращение нарушается, что может привести к омертвению определённого участка.
Динамическая непроходимость подразделяется на паралитическую (когда участок тканей теряет двигательную активность) и спастическую (в этом случае причиной закупорки является сильный спазм кишки).
Причины
Перечислим некоторые возможные причины непроходимости:
- ущемление кишечной грыжи;
- инвагинация (один участок кишки внедряется в другой);
- глистные инвазии (например, аскариды могут образовывать довольно объёмные клубки и забивать просвет кишки);
- заворот кишки (перекручивание определённого её участка);
- присутствие внутри кишечника инородного тела;
- закупорка каловыми массами (при запорах);
- злокачественная опухоль кишечника или близлежащих органов (например, матки у женщин), которая сдавливает участок кишки и приводит к закупорке;
- гематомы и сильные повреждения брюшной полости;
- операции на органах брюшной полости;
- аппендицит;
- панкреатит;
- острый холецистит;
- нарушения в работе желчного пузыря или желчевыводящих путей (например, желчная колика или желчные камни);
- перитониты любой этиологии (при таком состоянии развивается воспаление определённых участков брюшины);
- пневмония;
спайки (сращивание тканей разных отделов кишки) или узлы;
- острый инфаркт миокарда;
- нарушения кровообращения;
- гемоторакс или пневмоторакс;
- нарушения в работе центральной нервной системы (ишемический инсульт, сильная психическая травма, повреждения спинного мозга и так далее);
- патологии органов пищеварения.
Появления
Теперь перечислим основные симптомы кишечной непроходимости:
- Боли. Поначалу они незначительны и не слишком интенсивны. Локализоваться болевые ощущения могут в определённом участке брюшной полости, но нередко определить локализацию невозможно. Постепенно боли усиливаются и приобретают схваткообразный характер. При каждом перистальтическом спазме возникает нестерпимая боль, которая заставляет человека менять положение тела, сгибаться и даже кричать. Может возникнуть болевой шок. Если позже всё пройдёт, то не стоит принимать такое затишье за улучшение состояние, оно может быть сигналом некроза тканей или отмирания нервных окончаний.
- Ещё один важный симптом – это рвота. Она частая, порой безудержная. Сначала в рвотных массах обнаруживаются остатки непереваренной пищи, затем выходит желчь. После этого может возникнуть так называемая каловая рвота, при которой частично будет выходить гнилостное содержимое кишечника. Но такое проявление возникнет только лишь в случае непроходимости верхних отделов кишечника.
- Перистальтика кишечника поначалу может усиливаться. У людей с худощавым телосложением спазмы могут быть видны внешне (определённые участки брюшной полости набухают, сокращаются). Постепенно спазмы проходят.
- Если сначала живот будет мягким, то затем (по мере заполнения кишечника) брюшная полость будет увеличиваться в размерах, станет твёрдой наощупь. При этом живот может быть неровным, ассиметричным, увеличенным только в одной части или стороне.
- Должны насторожить запоры.
- Газы не будут иметь выхода наружу, так что ещё один симптом непроходимости – это невозможность отхождения газов даже после усилий.
- Может ухудшаться общее состояние. Возникают слабость, головокружение, симптомы общей интоксикации организма. Кожные покровы бледнеют, может наблюдаться нарушение сердечного ритма.
Диагностика
Для выявления проблемы врач может произвести пальпацию брюшной полости, ректальное исследование.
Также выявить непроходимость позволит рентгенологическое исследование.
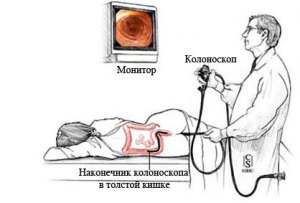
Может быть проведена колоноскопия. Такая процедура позволяет обследовать кишечник и выявить участки закупорки, а в некоторых случаях сразу устранить причины непроходимости.
Лечение
Лечение кишечной непроходимости должно быть немедленным!
В некоторых случаях возможна консервативная терапия, иногда требуется оперативное вмешательство. Самостоятельно ничего предпринимать нельзя, это может усугубить ситуацию!
Вот некоторые возможные мероприятия:
- Для очищения кишечника (при условии отсутствия перитонита) проводят удаление его содержимого. Используют специальные тонкие зонды, вводимые через нос. Также помочь может сифонная клизма, которая выводит газы и каловые массы.
- Для устранения схваткообразных сокращений и болей назначаются препараты-спазмолитики. Такие меры позволяют облегчить боли.
- Если имеет место быть парез кишечника, то назначаются средства, которые стимулируют его моторику, такие как «Прозерин».
- Зачастую непроходимость сопровождается обезвоживанием. Для восстановления водно-солевого баланса назначается введение солевых растворов.
- Также необходимо выведение из организма токсинов и продуктов распада. Для этого врач назначит специальные средства.
- В некоторых случаях показан приём антибиотиков. Любые препараты используются в виде инъекций, пероральный приём невозможен и неэффективен.
- В некоторых случаях устранить причины непроходимости можно без операции, методом колоноскопии. В кишечник через задний проход вводится специальный прибор (колоноскоп), который продвигается по кишке и обнаруживает узлы, спайки и прочие проблемы. Если это возможно, дефекты сразу устраняются.
- Если консервативное лечение не дало результатов, то в срочном порядке будет назначена операция. Манипуляции зависят от конкретной проблемы. Если участок закупорки небольшой, то возможна лапаротомия (действия производятся через прокол в брюшной полости).
- Если это невозможно, то проводится полостная операция. В ходе вмешательства могут быть удалены спайки, узлы, перекруты, завороты. Если участок сужен, то может быть установлен специальный каркас. Отмершие участки обычно удаляются. После операции показаны постельный режим и диета.
При отсутствии лечения возможны такие последствия, как интоксикация, истощение, обезвоживание, перитонит, сепсис, разрыв кишечника и так далее. Некоторые состояния приводят к летальному исходу.
Вовремя обращайтесь к врачу, ведь последствия серьёзны и печальны!
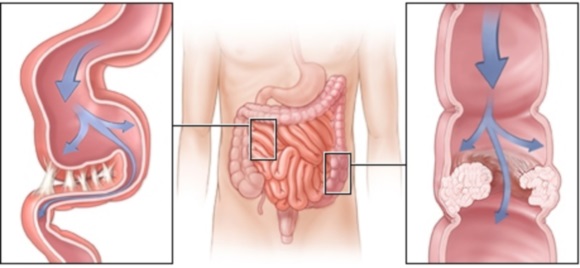
Осложнением различных заболеваний пищеварительной системы является нарушение продвижения содержимого желудочно-кишечного тракта к анальному отверстию. Для устранения проблемы необходимо выяснить не только причину, спровоцировавшую непроходимость кишечника – симптомы и лечение данного состояния зависят от формы патологии.
Согласно общепринятой медицинской классификации выделяют высокую и низкую, частичную и полную, механическую и динамическую кишечную непроходимость. При этом осложнение может быть приобретенным или врожденным, протекать в острой и хронической форме.
Симптомы непроходимости тонкого и толстого кишечника, ее лечение
Закупорка содержимым пищеварительного тракта тонкой кишки называется высокой непроходимостью. Характерные признаки:
- отвращение к любой пище;
- сильная рвота;
- боль в эпигастральной зоне;
- беспокойство;
- обезвоживание организма.
При возникновении патологии в толстом кишечнике, низкой непроходимости, специфические симптомы такие:
- острый болевой синдром внизу живота, приступообразный;
- длительная задержка кала;
- отсутствие отхождения газов при метеоризме;
- асимметрия и видимое вздутие живота;
- головная боль.
Терапия любой формы описываемой проблемы заключается в экстренной госпитализации пострадавшего в хирургическое отделение. Любые лечебные мероприятия должны наблюдаться под наблюдением врача.
Подробная терапевтическая схема зависит от того, какой развивается тип закупорки пищеварительного тракта – механический или динамический.
Лечение и симптомы частичной и полной непроходимости кишечника
Обычно частичная форма болезни возникает на фоне спаечных процессов в просвете кишки. Клинические проявления:
- периодическая задержка газов и стула;
- неинтенсивные боли в животе;
- вздутие;
- последующее выведение каловых масс в виде обильного зловонного поноса.
Подобные обострения могут наблюдаться на протяжении десятков лет, сменяясь периодами ремиссии.
Основная опасность частичной непроходимости состоит в том, что она может перейти в полную закупорку вследствие ухудшения питания кишечных стенок. Тогда будут иметь место признаки, описанные в предыдущем разделе.
Данные формы патологии также подлежат стационарному лечению в хирургии. Как правило, достаточно консервативного подхода, но любые препараты назначает только врач.
Характерные симптомы динамической и механической непроходимости кишечника
Функциональная или динамическая разновидность заболевания развивается по причине нарушений двигательных способностей кишечной стенки. В таких случаях тонус миоцитов либо повышен, либо снижен. Симптоматика:
- тошнота и обильная рвота;
- длительный запор;
- боль и вздутие живота;
- отсутствие аппетита.
Механическая непроходимость представляет собой окклюзию кишечной трубки на одном из ее участков – перекрытие просвета кишки каким-то объектом, например, опухолью, гельминтами, желчными камнями, инородным телом. Признаки данной формы заболевания идентичны динамической непроходимости.
При выявлении механического типа закупорки кишечника совместно с немедленно назначается хирургическое вмешательство.
В остальных ситуациях проводится интенсивная консервативная терапия, которая включает следующие мероприятия:

Возможно ли лечение непроходимости кишечника народными средствами?
Учитывая высокую опасность рассмотренного патологического состояния, категорически запрещено пытаться избавиться от непроходимости самостоятельно, включая использование рецептов нетрадиционной медицины.
Лечение закупорки кишечника должно осуществляться только хирургом в стационаре больницы.
Что такое Острая кишечная непроходимость
Острая кишечная непроходимость (точнее - непроходимость кишечника!) характеризуется нарушением пассажа кишечного содержимого по направлению от желудка к заднему проходу. Она не представляет собой какую-то отдельную нозологическую форму, являясь осложнением самых различных заболеваний: наружных брюшных грыж, опухолей кишечника, желчнокаменной болезни и т.д. Но, возникнув, это патологическое состояние протекает по единому «сценарию», вызывая интоксикацию и водно-электролитные расстройства, сопровождается типичными клиническими проявлениями. В связи с этим диагностическая и лечебная тактика во многом едина при несхожей по своей природе непроходимости. Вот почему традиционно она рассматривается особо, подобно разнообразным хирургическим заболеваниям, как в научной и учебной литературе, так и медицинской статистикой.
Что провоцирует Острая кишечная непроходимость
В основе развития механической (особенно странгуляционной) кишечной непроходимости лежат анатомические предпосылки врожденного или приобретенного характера. Такими предрасполагающими моментами может служить врожденное наличие долихосигмы, подвижной слепой кишки, дополнительных карманов и складок брюшины. Чаще эти факторы носят приобретенный характер: спаечный процесс в брюшной полости, удлинение сигмовидной кишки в старческом возрасте, наружные и внутренние брюшные грыжи.
Спаечный процесс в брюшной полости развивается после ранее перенесенных воспалительных заболеваний, травм и операций. Для возникновения острой кишечной непроходимости наибольшее значение имеют изолированные межкишечные, кишечно-париетальные, а также париетально-сальниковые сращения, образующие в брюшной полости грубые тяжи и «окна», что может явиться причиной странгуляции (внутреннего ущемления) подвижных сегментов кишечника. Не менее опасными в клиническом плане могут быть плоские межкишечные, кишечно-париетальные и кишечно-сальниковые сращения, с образованием кишечных конгломератов, приводящих к обтурационной непроходимости при функциональной перегрузке кишечника.
Еще одной группой приобретенных факторов, способствующих развитию кишечной непроходимости, являются доброкачественные и злокачественные опухоли различных отделов кишечника, приводящие к обтурационной непроходимости. Обтурация может возникнуть также вследствие сдавления кишечной трубки опухолью извне, исходящей из соседних органов, а также сужения просвета кишечника в результате перифокальной опухолевой или воспалительной инфильтрации. Экзофитные опухоли (либо полипы) тонкого кишечника, а также дивертикул Меккеля могут обусловить инвагинацию.
При наличии указанных предпосылок непроходимость возникает под влиянием производящих факторов. Для грыж таковым может служить повышение внутрибрюшного давления. Для других видов непроходимости в качестве провоцирующего фактора нередко выступают изменения моторики кишечника, связанные с изменением пищевого режима: употребление большого количества овощей и фруктов в летне-осенний период; обильный прием пищи на фоне длительного голодания может вызвать заворот тонкой кишки (неслучайно, СИ. Спасокукоцкий называл его болезнью голодного человека); переход с грудного вскармливания на искусственное у детей первого года жизни может быть частой причиной возникновения илиоцекальной инвагинации.
Причины динамической кишечной непроходимости весьма разнообразны. Чаще всего наблюдается паралитическая непроходимость, развивающаяся в результате травмы (в том числе операционной), метаболических расстройств (гипокалиемия), перитонита. Все острые хирургические заболевания органов брюшной полости, которые потенциально могут привести к перитониту, протекают с явлениями пареза кишечника. Снижение перистальтической активности желудочно-кишечного тракта отмечается при ограничении физической активности (постельный режим) и в результате длительно не купирующейся желчной либо почечной колики. Спастическую кишечную непроходимость вызывают поражения головного или спинного мозга (метастазы злокачественных опухолей, спинная сухотка и пр.), отравление солями тяжелых металлов (например, свинцовая колика), истерия.
Патогенез (что происходит?) во время Острой кишечной непроходимости
Патологическая анатомия
Патологические изменения как в кишечнике, так и брюшной полости при острой кишечной непроходимости зависят от ее вида. При странгуляционной непроходимости первично нарушается кровообращение участка кишки, поэтому ишемические и некробиотические ее изменения наступают значительно раньше и более выражены. Обтурационная непроходимость вызывает вторичные расстройства кровотока в кишечной стенке за счет перерастяжения приводящего отдела содержимым.
При остро развившейся обтурации существенно повышается давление в кишечнике проксимальнее уровня препятствия. Он раздувается от переполняющих его газов и жидкого содержимого. Стенка кишки утолщается за счет развития отека, а также венозного застоя и стаза, приобретает цианотичный характер. В дальнейшем она подвергается перерастяжению и значительно истончается. Повышение внутрикишечного давления до 10 мм рт. ст. через 24 часа вызывает кровоизлияния и изъязвления в стенке кишки, что отражает ишемическое ее повреждение. Если давление возрастает до 20 мм рт. ст. возникают необратимые некротические изменения ее стенки.
Деструктивные изменения распространяются как вдоль слизистой оболочки, так и в глубь кишечной стенки вплоть до серозного покрова, в связи, с чем в ее толще появляется воспалительная лейкоцитарная инфильтрация. Распространяющийся на брыжейку отек увеличивает венозный застой, под влиянием биологически активных аминов присоединяется ишемический паралич прекапиллярных сфинктеров, прогрессирует стаз в сосудах микроциркуляторного русла, увеличивается агрегация форменных элементов крови. Высвобождающиеся тканевые кинины и гистамин нарушают проницаемость сосудистой стенки, что способствует интерстициальному отеку кишки и ее брыжейки и пропотеванию жидкости сначала в просвет кишки, а затем и в брюшную
полость. При сохранении нарушений кровообращения происходит расширение и углубление участков некробиоза, сливающихся в обширные зоны некроза слизистой оболочки и подслизистых слоев. Следует отметить тот факт, что некротические изменения серозного покрова кишечной стенки появляются в самую последнюю очередь и, как правило, бывают меньшими по протяженности, что нередко затрудняет точное интраоперационное определение участков нежизнеспособности кишки. Данное обстоятельство обязательно должен учитывать хирург, решающий во время оперативного вмешательства вопрос о границе резекции кишечника.
При прогрессировании некроза может произойти перфорация кишечной стенки (еще раз напомним, что нарушение жизнеспособности кишки наступает значительно быстрее при странгуляционной непроходимости). Необходимо подчеркнуть, что при различных формах странгуляционной непроходимости кишечника (ретроградное ущемление, заворот, узлообразование) нарушения кровообращения кишки нередко наблюдаются в двух или более местах. При этом участок кишечника, изолированный от приводящего и отводящего отделов, как правило, претерпевает особенно глубокие и резко выраженные патоморфологические изменения. Связано это с тем, что кровообращение замкнутой петли кишки, вследствие многократного перегиба брыжейки, глубокого пареза, растяжения газами и жидким содержимым страдает значительно сильнее. При сохраняющейся непроходимости патоморфологические изменения органа прогрессируют, усугубляются нарушения кровообращения, как в стенке кишки, так и в ее брыжейке с развитием тромбоза сосудов и гангрены кишечника.
Патогенез
Острая кишечная непроходимость вызывает выраженные нарушения в организме больных, определяющие тяжесть течения этого патологического состояния. В общем, можно констатировать присущие ему расстройства водно-электролитного баланса и кислотно-основного состояния, потерю белка, эндотоксикоз, кишечную недостаточность и болевой синдром.
Гуморальные нарушения связаны с потерей большого количества воды, электролитов и белков. Жидкость теряется со рвотными массами (безвозвратные потери), депонируется в приводящем отделе кишечника, скапливается в отечной кишечной стенке и брыжейке, содержится в брюшной полости в виде экссудата (блокированный резерв). Если непроходимость будет устранена, по мере нормализации процессов фильтрации и реабсорбции этот резерв воды может вновь принять участие в обмене. В условиях неликвидированной непроходимости потери жидкости в течение суток могут достигать 4,0 и более литров. Это ведет к гиповолемии и дегидратации тканей, гемоконцентрации, нарушениям микроциркуляции и тканевой гипоксии. Указанные патофизиологические моменты напрямую отражаются на клинических проявлениях данного патологического состояния, для которого характерны сухость кожных покровов, олигурия, артериальная гипотензия, высокие цифры гематокрита и относительный эритроцитоз.
Гиповолемия и дегидратация увеличивают выработку антидиуретического гормона и альдостерона. Результатом этого является снижение количества отделяемой
мочи, реабсорбция натрия и значительное выделение калия. На место 3 ионов калия в клетку входят 2 иона натрия и 1 ион водорода. Калий выводится с мочой и теряется с рвотными массами. Это обусловливает возникновение внутриклеточного ацидоза, гипокалиемии и метаболического внеклеточного алкалоза. Низкий уровень калия в крови чреват снижением мышечного тонуса, уменьшением сократительной способности миокарда и угнетением перистальтической активности кишечника. В дальнейшем в связи с деструкцией кишечной стенки, развитием перитонита и олигурии возникает гиперкалиемия (что также далеко не безразлично для организма, следует помнить о возможности калиевой остановки сердечной деятельности) и метаболический ацидоз.
Наряду с жидкостью и электролитами теряется значительное количество белков (до 300 г в сутки) за счет голодания, рвоты, пропотевания в просвет кишки и брюшную полость. Особенно значимы потери альбумина плазмы. Белковые потери усугубляются превалированием процессов катаболизма.
Отсюда ясно, что для лечения больных кишечной непроходимостью необходимо не только переливание жидкости (до 5,0 л в первые сутки терапии), но и введение электролитов, белковых препаратов, нормализация кислотно-основного состояния.
Эндотоксикоз представляется важным звеном патофизиологических процессов при кишечной непроходимости. Жидкость в приводящем отделе кишечника, состоит из пищеварительных соков, пищевого химуса и транссудата (он содержит белки плазмы, электролиты и форменные элементы крови), который поступает в просвет кишечника вследствие повышенной проницаемости сосудистой стенки. В условиях нарушенного кишечного пассажа, снижения активности полостного и пристеночного пищеварения и активизации микробного ферментативного расщепления все это довольно быстро разлагается и подвергается гниению. Этому способствует размножение микрофлоры в застойном кишечном содержимом. С приобретением доминирующей роли симбионтного пищеварения в кишечном химусе увеличивается количество продуктов неполного гидролиза белков - различных полипептидов, являющихся представителями группы токсических молекул средней величины. В нормальных условиях эти и подобные им соединения не всасываются через кишечную стенку. В условиях же циркулярной гипоксии, она утрачивает функцию биологического барьера, и значительная часть токсических продуктов поступает в общий кровоток, что способствует нарастанию интоксикации.
Вместе с тем главным моментом в генезе эндогенной интоксикации следует признать микробный фактор. При кишечной непроходимости нарушается нормальная микробиологическая экосистема (И.А.Ерюхин и соавт., 1999) за счет застоя содержимого, что способствует бурному росту и размножению микроорганизмов, а также в связи с миграцией микрофлоры, характерной для дистальных отделов кишечника, в проксимальные, для которых она представляется чужеродной (колонизация тонкой кишки толстокишечной микрофлорой). Выделение экзо- и эндотоксинов, нарушение барьерной функции кишечной стенки приводят к транслокации бактерий в портальный кровоток, лимфу и перитонеальный экссудат. Эти процессы лежат в основе системной воспалительной реакции и абдоминального хирургического сепсиса, характерных для острой кишечной непроходимости. Развитие некроза кишки и гнойного перитонита становится вторым источником эндотоксикоза. Апофеозом данного процесса служит усугубление нарушений тканевого метаболизма и возникновение полиорганной дисфункции и недостаточности, свойственных тяжелому сепсису. (Подробнее об этих процессах см. в главах IV и XIII).
Специфичными для непроходимости являются нарушения моторной и секреторно-резорбтивной функции кишечника, которые вместе с некоторыми другими патологическими проявлениями (нарушение барьерной функции, подавление местного иммунитета и др.) в настоящее время принято обозначать термином «кишечная недостаточность». В раннюю стадию непроходимости перистальтика усиливается, при этом кишечная петля своими сокращениями как бы стремится преодолеть появившееся препятствие. На этом этапе перистальтические движения в приводящей петле укорачиваются по протяженности, но становятся чаще. Возбуждение парасимпатической нервной системы при сохранении препятствия может привести к возникновению антиперистальтики. В дальнейшем в результате гипертонуса симпатической нервной системы развивается фаза значительного угнетении моторной функции, перистальтические волны становятся более редкими и слабыми, а в поздних стадиях непроходимости развивается полный паралич кишечника. В основе этого лежит нарастающая циркуляторная гипоксия кишечной стенки, вследствие которой постепенно утрачивается возможность передачи импульсов по интрамуральному аппарату. Затем уже и сами мышечные клетки оказываются неспособными воспринимать импульсы ксокращению в результате глубоких метаболических расстройств и внутриклеточных электролитных нарушений. Расстройства метаболизма кишечных клеток усугубляются нарастающей эндогенной интоксикацией, которая, в свою очередь, увеличивает тканевую гипоксию.
Выраженный болевой синдром чаще развивается при странгуляционной кишечной непроходимости за счет сдавления нервных стволов брыжейки. Сильные схваткообразные боли сопровождают и обтурационную непроходимость. Это поддерживает расстройства центральной гемодинамики и микроциркуляции, что определяет тяжелое течение данного патологического состояния.
Симптомы Острой кишечной непроходимости
Успешное решение вопросов диагностики, выбора оптимальной хирургической тактики и объема оперативного вмешательства при любом заболевании тесно связаны с его классификацией.
Классификация острой кишечной непроходимости
Динамическая (функциональная) непроходимость
Спастическая
Паралитическая
Механическая непроходимость
По механизму развития
Странгуляционная (ущемление, заворот, узлообразование)
Обтурационная (обтурация опухолью, инородным телом, каловым или желчным камнем, фитобезоаром, клубком аскарид)
Смешанная (инвагинационная, спаечная)
По уровню препятствия
Высокая (тонкокишечная)
Низкая (толстокишечная)
Для данного патологического состояния наиболее приемлема морфо-функциональная классификация, согласно которой по причине возникновения принято выделять динамическую (функциональную) и механическую кишечную непроходимость. При динамической непроходимости нарушается двигательная функция кишечной стенки, без механического препятствия для продвижения кишечного содержимого. Различают два вида динамической непроходимости: спастическую и паралитическую.
Механическая непроходимость характеризуется наличием окклюзии кишечной трубки на каком-либо уровне, что и обусловливает нарушение кишечного транзита. При этом виде непроходимости принципиально выделение странгуляции и обтурации кишки. При странгуляционной непроходимости первично страдает кровообращение вовлеченного в патологический процесс участка кишки. Это связано со сдавлением сосудов брыжейки за счет ущемления, заворота или узлообразования, что вызывает довольно быстрое (в течение нескольких часов) развитие гангрены участка кишки. При обтурационной кишечной непроходимости кровообращение расположенного выше препятствия (приводящего) участка кишки нарушается вторично в связи с его перерастяжением кишечным содержимым. Вот почему и при обтурации возможен некроз кишки, но для его развития требуется не несколько часов, а несколько суток. Обтурация может быть вызвана злокачественными и доброкачественными опухолями, каловыми и желчными камнями, инородными телами, аскаридами. К смешанным формам механической непроходимости относят инвагинацию, при которой в инвагинат вовлекается брыжейка кишечника, и спаечную непроходимость, которая может протекать как по странгуляционному типу (сдавление штрангом кишки вместе с брыжейкой), так и по типу обтурации (перегиб кишки в виде «двустволки»).
Диагностическая и лечебная тактика во многом зависят от локализации препятствия в кишечнике, в связи с этим, по уровню обструкции выделяют: высокую (тонкокишечную) и низкую (толстокишечную) непроходимость.
В нашей стране частота острой кишечной непроходимости составляет примерно 5 человек на 100 тыс. населения, а по отношению к ургентным хирургическим больным - до 5 %. В то же время по летальным исходам в абсолютных цифрах данная патология делит первое-второе места среди всех острых заболеваний органов брюшной полости.
Острая кишечная непроходимость может возникать во всех возрастных группах, но наиболее часто она встречается в возрасте от 30 до 60 лет. Непроходимость на почве инвагинации и пороков развития кишечника чаще развивается у детей, странгуляционные формы преимущественно наблюдаются у больных старше 40-летнего возраста. Обтурационная кишечная непроходимость вследствие опухолевого процесса обычно отмечается у пациентов старше 50 лет. Что касается частоты острой кишечной непроходимости в зависимости от пола больного, то у женщин она наблюдается в 1,5-2 раза реже, чем у мужчин, за исключением спаечной непроходимости, которой чаще страдают женщины. Этот вид непроходимости составляет более 50 % всех наблюдений данного патологического состояния.
Диагностика Острой кишечной непроходимости
Ведущими симптомами острой кишечной непроходимости являются боли в животе, его вздутие, рвота, задержка стула и газов. Они имеют различную степень выраженности в зависимости от вида непроходимости, уровня и длительности заболевания.
Боли обычно возникают внезапно, вне зависимости от приема пищи, в любое время суток, без каких-либо предвестников. Им свойственен схваткообразный характер, связанный с периодами гиперперистальтики кишечника, без четкой локализации в каком-либо отделе брюшной полости. При обтурационной кишечной непроходимости вне схваткообразного приступа они обычно полностью исчезают. Странгуляционной непроходимости свойственны постоянные резкие боли, периодически усиливающиеся. При прогрессировании заболевания острые боли, как правило, стихают на 2-3-и сутки, когда перистальтическая активность кишечника прекращается, что служит плохим прогностическим признаком. Паралитическая кишечная непроходимость протекает с постоянными тупыми распирающими болями в животе.
Рвота вначале носит рефлекторный характер, при продолжающейся непроходимости рвотные массы представлены застойным желудочным содержимым. В позднем периоде она становится неукротимой, рвотные массы приобретают каловый вид и запах за счет бурного размножения кишечной палочки в верхних отделах пищеварительного тракта. Каловая рвота - несомненный признак механической кишечной непроходимости, но для уверенной диагностики этого патологического состояния не стоит дожидаться данного симптома, так как он часто указывает на «неизбежность летального исхода» (Г. Мондор). Чем выше уровень непроходимости, тем более выражена рвота. В промежутках между ней больной испытывает тошноту, его беспокоит отрыжка, икота. При низкой локализации препятствия в кишечнике рвота возникает позже и протекает с большими промежутками.
Задержка стула и газов - патогномоничный признак непроходимости кишечника. Это ранний симптом низкой непроходимости. При высоком ее характере в начале заболевания, особенно под влиянием лечебных мероприятий, может быть стул, иногда многократный, за счет опорожнения кишечника, расположенного ниже препятствия. При инвагинации, из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острая кишечная непроходимость принимается за дизентерию.
Анамнез имеет важное значение в успешной диагностике острой кишечной непроходимости. Перенесенные операции на органах брюшной полости, открытые и закрытые травмы живота, воспалительные заболевания нередко являются предпосылкой возникновения спаечной кишечной непроходимости. Указание на периодические боли в животе, его вздутие, урчание, расстройства стула, особенно чередование запоров с поносами, могут помочь в постановке диагноза опухолевой обтурационной непроходимости.
Важно отметить тот факт, что клиническая картина высокой кишечной непроходимости значительно более яркая, с ранним появлением симптомов обезвоживания, выраженными расстройствами кислотно-основного состояния и водно-электролитного обмена.
Общее состояние больного может быть средней тяжести или тяжелым, что зависит от формы, уровня и времени, прошедшего от начала острой кишечной непроходимости. Температура в начальный период заболевания не повышается. При странгуляционной непроходимости, когда возникает коллапс, температура может снижаться до 35°С. В дальнейшем при развитии системной воспалительной реакции и перитонита появляется гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает на себя внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом токсических ножниц). Язык становится сухим, покрывается грязным налетом.
Осмотр живота больного с подозрением на кишечную непроходимость обязательно следует начинать с обследования всех возможных мест выхождения грыж, чтобы исключить их ущемление, как причину возникновения этого опасного синдрома. Особое внимание необходимо к бедренным грыжам у пожилых женщин. Ущемление участка кишки без брыжейки в узких грыжевых воротах не сопровождается выраженными локальными болевыми ощущениями, поэтому больные далеко не всегда сами активно жалуются на появление небольшого выпячивания ниже паховой связки, предшествующее возникновению симптомов непроходимости.
Послеоперационные рубцы могут указывать на спаечный характер непроходимости кишечника. К наиболее постоянным признакам непроходимости относится вздутие живота. Степень его может быть различной, что зависит от уровня окклюзии и длительности заболевания. При высокой непроходимости оно может быть незначительным и часто асимметричным, чем ниже уровень препятствия, тем больше выражен этот симптом. Диффузный метеоризм характерен для паралитической и обтурационной толстокишечной непроходимости. Как правило, по мере увеличения сроков заболевания увеличивается и вздутие живота.
Неправильная конфигурация живота и его асимметрия более присущи странгуляционной кишечной непроходимости. Иногда, особенно у истощенных больных, через брюшную стенку удается видеть одну или несколько раздутых петель кишечника, периодически перистальтирующих.
Видимая перистальтика - несомненный признак механической непроходимости кишечника. Он обычно определяется при медленно развивающейся обтурационной опухолевой непроходимости, когда успевает гипертрофироваться мускулатура приводящего отдела кишечника.
Локальное вздутие живота при пальпируемой в этой зоне раздутой петли кишки, над которой определяется высокий тимпанит (симптом Валя) - ранний симптом механической кишечной непроходимости. При завороте сигмовидной кишки вздутие локализуется ближе к правому подреберью, тогда как в левой подвздошной области, то есть там, где она обычно пальпируется, отмечается западение живота (симптом Симана).
Пальпация живота в межприступный период (во время отсутствия схваткообразных болей, обусловленных гиперперистальтикой) до развития перитонита, как правило, безболезненна. Напряжение мышц передней брюшной стенки отсутствует, как и симптом Щеткина-Блюмберга. При странгуляционной непроходимости на почве заворота тонкой кишки бывает положительным симптом Тэвенара - резкая болезненность при надавливании брюшной стенки на два поперечных пальца ниже пупка по средней линии, то есть там, где обычно проецируется корень ее брыжейки. Иногда при пальпации удается определить опухоль, тело инвагината или воспалительный инфильтрат, послужившие причиной непроходимости.
При сукуссии (легком сотрясении живота) можно услышать «шум плеска» - симптом Склярова. Его выявлению помогает аускультация живота с помощью фонендоскопа во время нанесения рукой толчкообразных движений передней брюшной стенки в проекции раздутой петли кишки. Обнаружение этого симптома указывает на наличие перерастянутой паретичной петли кишки, переполненной жидким и газообразным содержимым. Этот симптом с большой долей вероятности указывает на механический характер непроходимости.
Перкуссия позволяет определить ограниченные участки зон притупления, что соответствует местоположению петель кишки, наполненных жидкостью, непосредственно прилегающих к брюшной стенке. Эти участки притупления не меняют своего положения при поворотах больного, чем отличаются от притупления, обусловленного выпотом в свободной брюшной полости. Притупление выявляется также над опухолью, воспалительным инфильтратом или инвагинатом кишки.
Аускультация живота, по образному выражению наших хирургических учителей, необходима для того, чтобы «услышать шум начала и тишину конца» (Г.Мондор). В начальном периоде кишечной непроходимости выслушивается звонкая резонирующая перистальтика, что сопровождается появлением или усилением болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого - Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путем поколачивания брюшной стенки или ее пальпацией. По мере развития непроходимости и нарастания пареза кишечные шумы делаются короткими, редкими, и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают и на смену приходит «мертвая (могильная) тишина» - несомненно, зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Исследование больного острой кишечной непроходимостью обязательно должно быть дополнено пальцевым ректальным исследованием. При этом можно определить «каловый завал», опухоль прямой кишки, головку инвагината и следы крови. Ценным диагностическим признаком низкой толстокишечной непроходимости, определяемым при ректальном исследовании, является атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантейфеля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удается ввести не более 500-700 мл воды.
Клинические проявления непроходимости зависят не только от ее вида и уровня окклюзии кишечной трубки, но и от фазы (стадии) течения этого патологического процесса. Принято выделять три стадии острой кишечной непроходимости.
1. Начальная - стадия местных проявлений острого нарушения кишечного пассажа продолжительностью от 2 до 12 часов, в зависимости от формы непроходимости. В этом периоде доминируют болевой синдром и местные симптомы со стороны живота.
2. Промежуточная - стадия мнимого благополучия, характеризующаяся развитием острой кишечной недостаточности, водно-электролитных расстройств и эндотоксемии. Она обычно продолжается от 12 до 36 часов. В этой фазе боль теряет свой схваткообразный характер, становится постоянной и менее интенсивной. Живот сильно вздут, перистальтика кишечника ослабевает, выслушивается «шум плеска». Задержка стула и газов полная.
3. Поздняя - стадия перитонита и тяжелого абдоминального сепсиса, часто ее называют терминальной стадией, что не далеко от истины. Она наступает спустя 36 часов от начала заболевания. Для этого периода характерны проявления тяжелой системной воспалительной реакции, возникновение полиорганной дисфункции и недостаточности, выраженные интоксикация и обезвоживание, а также прогрессирующие расстройства гемодинамики. Живот значительно вздут, перистальтика не выслушивается, определяется перитонеальная симптоматика.
Инструментальная диагностика
Применение инструментальных методов исследования при подозрении на кишечную непроходимость предназначено, как для подтверждения диагноза, так и для уточнения уровня и причины развития этого патологического состояния.
Рентгенологическое исследование остается основным специальным методом диагностики острой кишечной непроходимости. Оно должно быть проведено при малейшем подозрении на это состояние. Как правило, сначала выполняют обзорную рентгеноскопию (-график») брюшной полости. При этом могут быть выявлены следующие признаки:
1. Кишечные арки возникают тогда, когда тонкая кишка оказывается раздутой газами, при этом в нижних коленах аркад видны горизонтальные уровни жидкости, ширина которых уступает высоте газового столба. Они характеризуют преобладание газа над жидким содержимым кишечника и встречаются, как правило, в относительно более ранних стадиях непроходимости.
2. Чаши Клойбера - горизонтальные уровни жидкости с куполообразным просветлением (газом) над ними, что имеет вид перевернутой вверх дном чаши. Если ширина уровня жидкости превышает высоту газового пузыря, скорее всего он локализуется в тонком кишечнике.
Обзорная рентгенограмма брюшной полости. Тонкокишечные уровни жидкости и чаши Клойбера.
Преобладание вертикального размера чаши свидетельствует о локализации уровня в толстой кишке. В условиях странгуляционной непроходимости этот симптом может появиться уже через 1 час, а при обтурационной непроходимости - через 3-5 часов с момента заболевания. При тонкокишечной непроходимости количество чаш бывает различным, иногда они могут наслаиваться одна на другую в виде ступенчатой лестницы. Низкая толстокишечная непроходимость в поздние сроки может проявляться как толстокишечными, так и тонкокишечными уровнями. Расположение чаш Клойбера на одном уровне в одной кишечной петле обычно свидетельствует о наличии глубокого пареза кишечника и характерно для поздних стадий острой механической или паралитической кишечной непроходимости.
3. Симптом перистости (поперечная исчерченность кишки в форме растянутой пружины) встречается при высокой кишечной непроходимости и связан с отеком и растяжением тощей кишки, имеющей высокие циркулярные складки слизистой.
Рентгеноконтрастное исследование желудочно-кишечного тракта применяется при затруднениях в диагностике кишечной непроходимости.
В зависимости от предполагаемого уровня окклюзии кишечника бариевую взвесь либо дают per os (признаки высокой обтурационной непроходимости), либо вводят с помощью клизмы (симптомы низкой непроходимости). Пероральное использование рентгеноконтрастного препарата (в объеме около 50 мл) предполагает повторное (динамическое) исследование пассажа бария. Задержка его свыше 6 часов в желудке и 12 часов - в тонкой кишке дает основание заподозрить нарушение проходимости или двигательной активности кишечника. При механической непроходимости контрастная масса ниже препятствия не поступает.
Экстренная ирригоскопия позволяет выявить обтурацию толстой кишки опухолью, а также обнаружить симптом трезубца - признак илеоцекальной инвагинации.
Ирригоскопия. Опухоль нисходящей ободочной кишки при разрешившейся кишечной непроходимости.
Колоноскопия в настоящее время играет важную роль в своевременной диагностике и лечении опухолевой толстокишечной непроходимости. После клизм, выполненных с лечебной целью, дистальный (отводящий) участок кишки очищается от остатков каловых масс, что позволяет предпринять полноценное эндоскопическое исследование. Его проведение делает возможным не только точно локализовать патологический процесс, но и выполнить интубацию суженной части кишки, разрешить тем самым явления острой непроходимости и выполнить оперативное вмешательство по поводу онкологического заболевания в более благоприятных условиях.
Ультразвуковое исследование брюшной полости обладает небольшими диагностическими возможностями при острой кишечной непроходимости в связи с выраженной пневматизацией кишечника, осложняющей визуализацию органов брюшной полости. Вместе с тем в ряде случаев этот метод позволяет обнаружить опухоль в толстой кишке, воспалительный инфильтрат или головку инвагината.
Клинические признаки острой кишечной непроходимости могут наблюдаться при самых различных заболеваниях. Способы исключения нехирургической патологии были обсуждены в главах I и II настоящего Руководства. Принципиально важно, что все острые хирургические заболе вания органов брюшной полости, которые обусловливают возможность развития перитонита, протекают с явлениями паралитической кишечной непроходимости. Если хирург диагностирует распространенный перитонит, то до операции (она в данном случае обязательна) не столь важно знать: вызван ли он механической кишечной непроходимостью, либо сам явился причиной тяжелой динамической непроходимости. Это станет ясно во время интраоперационной ревизии брюшной полости. Гораздо важнее для выработки адекватной диагностической и лечебной тактики определить (естественно, до развития перитонита), с каким видом непроходимости встретился хирург: со странгуляционной или обтурационной (1), высокой или низкой (2) и, наконец, с механической или динамической (3). От ответа на эти вопросы во многом зависят действия хирурга.
1. Странгуляционная или обтурационная непроходимость? В первую очередь при осмотре должно быть исключено ущемление наружных брюшных грыж, как причины странгуляционной непроходимости. Если ущемление обнаружено (см. главу VI), должно быть выполнено экстренное хирургическое вмешательство без проведения какого-либо сложного инструментального обследования.
На странгуляционный характер непроходимости, вызванный заворотом, узлообразованием или внутренним ущемлением, указывают выраженные постоянные боли, которые могут временами усиливаться, но полностью никогда не проходят. Для нее характерна рвота с самого начала заболевания и довольно часто асимметрия живота. Состояние больных прогрессивно и быстро ухудшается, отсутствуют «светлые» промежутки.
2. Высокая или низкая непроходимость? Ответ на этот вопрос важен хотя бы потому, что от него зависит способ рентгеноконтрастного исследования (динамическое наблюдение за пассажем бариевой взвеси
или ирригоскопия). Высокая непроходимость характеризуется ранней и частой рвотой, отхождением газов и наличием стула в первые часы заболевания, быстрым обезвоживанием больного (сухие кожные покровы со сниженным тургором, уменьшение количества отделяемой мочи, низкое ЦВД, высокий гематокрит). Для нее более типичен локальный метеоризм и симптом Валя. При обзорной рентгеноскопии определяются тонкокишечные уровни (с преобладанием горизонтального размера чаши Клойбера над вертикальным). Низкая толстокишечная непроходимость проявляется редкой рвотой, значительно менее выраженными признаками дегидратации, положительными симптомами Цеге-Мантейфеля и Обуховской больницы. На обзорной рентгенограмме видны толстокишечные уровни (они могут сочетаться с тонкокишечными при длительной обтурации кишки).
3. Механическая или динамическая непроходимость? Решение этой задачи не только сложно, но и крайне ответственно. Динамическая непроходимость сама по себе обычно не требует хирургического вмешательства. Более того, необоснованная операция может ее только усугубить. С другой стороны, при механической непроходимости, как правило, показано оперативное лечение.
Отправными точками дифференциальной диагностики в этом случае должны были бы служить особенности болевого синдрома. К сожалению, динамическая непроходимость может проявляться как схваткообразными (спастическая), так и тупыми распирающими постоянными (парез кишечника) болями. Мало того, динамическая непроходимость, сопровождающая, например, длительно не купирующийся приступ почечной колики, из спастического вида может перейти в паралитический. Конечно, рвота должна быть более выражена при механической непроходимости, но тяжелый парез желудочно-кишечного тракта также сопровождается обильным количеством застойного отделяемого по зонду из желудка, появлением кишечных уровней на обзорной рентгенограмме. Это в первую очередь относится к острому панкреатиту. Выраженный длительный парез желудка и кишечника настолько присущ этому заболеванию, что среди хирургов существует неписанное правило: во всех случаях подозрения на кишечную непроходимость следует исследовать мочу на диастазу. Этот простой тест - часто единственный способ избежать ненужной лапаротомии. Локальный метеоризм, симптомы Валя, Цеге-Мантейфеля и Обуховской больницы присущи только механической непроходимости. С другой стороны, диффузный метеоризм и отсутствие указанных симптомов не исключают ее наличия.
Подобная диагностическая неопределенность: имеется у больного динамическая или механическая непроходимость, характерна для данного патологического состояния. Вот почему во многих случаях прибегают к консервативному лечению без окончательного диагноза и без окончательного решения вопроса о показаниях к экстренной операции.
Лечение Острой кишечной непроходимости
Поскольку непроходимость кишечника представляет собой осложнение различных заболеваний, нет, и не может быть единого способа ее лечения. Вместе с тем принципы лечебных мероприятий при этом патологическом состоянии, достаточно единообразны. Они могут быть сформулированы следующим образом.
1. Все больные с подозрением на непроходимость должны быть срочно госпитализированы в хирургический стационар. Сроки поступления таких пациентов в лечебные учреждения во многом предопределяют прогноз и исход заболевания. Чем позже госпитализируются больные с острой кишечной непроходимостью, тем выше уровень летальности.
2. Все виды странгуляционной кишечной непроходимости, как и любые виды обтурациии кишечника, осложненные перитонитом требуют неотложного хирургического вмешательства. В связи с тяжелым состоянием больных может быть оправдана только кратковременная (не более 1,5-2 часов) интенсивная предоперационная подготовка.
3. Динамическая кишечная непроходимость подлежит консервативному лечению, так как хирургическое вмешательство само по себе приводит к возникновению или усугублению пареза кишечника.
4. Сомнения в диагнозе механической кишечной непроходимости при отсутствии перитонеальной симптоматики указывают на необходимость проведения консервативного лечения. Оно купирует динамическую непроходимость, устраняет некоторые виды механической, служит предоперационной подготовкой в тех случаях, когда это патологическое состояние не разрешается под влиянием терапевтических мероприятий.
5. Консервативное лечение не должно служить оправданием необоснованной задержки хирургического вмешательства, если необходимость его проведения уже назрела. Снижение летальности при кишечной непроходимости может быть обеспечено, в первую очередь, активной хирургической тактикой.
6. Хирургическое лечение механической кишечной непроходимости предполагает настойчивую послеоперационную терапию водно-электролитных расстройств, эндогенной интоксикации и пареза желудочно-кишечного тракта, которые могут привести больного к гибели даже после устранения препятствия для пассажа кишечного содержимого.
Консервативное лечение должно целенаправленно воздействовать на звенья патогенеза кишечной непроходимости. Принципы его заключаются в следующем. Во-первых, следует обеспечить декомпрессию проксимальных отделов желудочно-кишечного тракта путем аспирации содержимого через назогастральный или назоинтестинальный (установленный во время оперативного вмешательства) зонд. Постановка очистительной и сифонной клизмы при их эффективности («размывание» плотных каловых масс) позволяет опорожнить толстую кишку, расположенную выше препятствия и, в ряде случаев, разрешить непроходимость. При опухолевой толстокишечной непроходимости желательна интубация суженного участка кишки для разгрузки приводящего отдела. Во-вторых, необходима коррекция водно-электролитных нарушений и ликвидация гиповолемии. Общие правила подобной терапии изложены в главе III, здесь отметим лишь, что объем инфузионной терапии, проводимой под контролем ЦВД и диуреза (желательна катетеризация одной из центральных вен и наличие катетера в мочевом пузыре), должен составлять не менее 3-4 литров. Обязательно восполнение дефицита калия, так как он способствует усугублению пареза кишечника. В-третьих, для устранения расстройств гемодинамики помимо адекватной регидратации надлежит использовать реологически активные средства - реополиглюкин, пентоксифиллин и др. В-четвертых, весьма желательна нормализация белкового баланса с помощью переливания белковых гидролизатов, смеси аминокислот, альбумина, протеина, а в тяжелых случаях - плазмы крови. В-пятых, следует воздействовать на перистальтическую активность кишечника: при усиленной перистальтике и схваткообразных болях в животе назначают спазмолитики (атропин, платифиллин, но-шпу и др.), при парезе - средства стимулирующие моторно-эвакуационную способность кишечной трубки: внутривенное введение гипертонического раствора хлорида натрия (из расчета 1 мл/кг массы тела больного), ганглиоблокаторы, прозерин, убретид, многоатомные спирты, например, сорбитол, токи Бернара на переднюю брюшную стенку). И, наконец, последнее (по порядку, но не по значению), жизненно необходимы мероприятия, обеспечивающие детоксикацию и профилактику гнойно-септических осложнений. С этой целью помимо переливания значительных количества жидкости, нужно использовать инфузию низкомолекулярных соединений (гемодез, сорбитол, маннитол и др.) и антибактериальные средства.
Консервативная терапия, как правило, купирует динамическую непроходимость (возможно разрешение некоторых видов механической непроходимости: копростаза, инвагинации, заворота сигмовидной кишки и т.д.). В этом заключается ее роль диагностического и лечебного средства. Если явления непроходимости не разрешаются, проведенная терапия служит мерой предоперационной подготовки, так необходимой при этом патологическом состоянии.
Оперативное лечение острой кишечной непроходимости предполагает хирургическое решение следующих лечебных задач.
1. Устранение препятствия для пассажа кишечного содержимого.
2. Ликвидация (по возможности) заболевания, приведшего к развитию этого патологического состояния.
3. Выполнение резекции кишечника при его нежизнеспособности.
4. Предупреждение нарастания эндотоксикоза в послеоперационном периоде.
5. Предотвращение рецидива непроходимости.
Рассмотрим подробнее значение этих задач и возможности их решения. Устранение механического препятствия, обусловившего непроходимость кишечника, должно рассматриваться в качестве основной цели оперативного вмешательства. Хирургическое пособие может быть различным и, в идеале, оно не только ликвидирует непроходимость, но и устраняет заболевание, вызвавшее ее, то есть одновременно решает две из вышеперечисленных задач.
Примером подобных вмешательств может служить резекция сигмовидной кишки вместе с опухолью в связи с низкой обтурационной непроходимостью, ликвидация странгуляционной непроходимости на почве ущемления наружной брюшной грыжи путем грыжесечения с последующей пластикой грыжевых ворот и т.д. Вместе с тем подобное радикальное вмешательство осуществимо далеко не всегда в связи с тяжестью состояния больных и характером изменений кишечника. Так, при опухолевой толстокишечной непроходимости хирург может быть вынужден ограничиться лишь наложением двуствольной колостомы выше препятствия, отложив выполнение резекции кишки на некоторое время (на второй этап), когда проведение подобного травматического вмешательства будет возможным по состоянию больного и кишечника. Мало того, иногда наложение межкишечного анастомоза и/или закрытие колостомы приходится выполнять уже в ходе третьего этапа хирургического лечения.
Во время операции хирург помимо ликвидации непроходимости должен оценить состояние кишечника, некроз которого наблюдается как при странгуляционном, так и обтурационном характере этого патологического состояния. Способы оценки жизнеспособности кишечника будут описаны ниже, здесь лишь укажем, что эта задача очень важна, так как оставление в брюшной полости некротизированного кишечника обрекает пациента на смерть от перитонита и абдоминального сепсиса.
Устранив непроходимость путем радикальной или паллиативной операции, хирург не может завершить на этом вмешательство. Он должен эвакуировать содержимое приводящих отделов кишечника, поскольку восстановление в послеоперационном периоде перистальтики и всасывания из просвета кишки токсического содержимого вызовет усугубление эндоток-семии с самыми печальными для больного и хирурга последствиями. В настоящее время методом выбора в решении данной проблемы следует считать интубацию кишечника через носовые ходы, глотку, пищевод и желудок; с помощью гастростомы, цекостомы или через задний проход. Эта процедура обеспечивает удаление токсического содержимого и ликвидацию последствий пареза желудочно-кишечного тракта, как во время операции, так и в послеоперационном периоде.
Завершая оперативное вмешательство, хирург должен подумать о том, угрожает ли пациенту рецидив непроходимости. Если это весьма вероятно, он должен предпринять меры по предотвращению такой возможности. В качестве примера можно привести заворот сигмовидной кишки, который возникает при долихосигме. Деторсия (раскручивание) заворота устраняет непроходимость, но совершенно не исключает его повторения, иногда он развивается вновь в ближайшем послеоперационном периоде. Поэтому, если позволяет состояние больного (и его кишечника), следует выполнить первичную резекцию сигмовидной кишки (радикальная операция, исключающая возможность рецидива этого состояния). Если это невозможно, хирург должен произвести паллиативное вмешательство: рассечь сращения, которые сближают приводящий и отводящий отделы кишечника и делают возможным заворот, выполнить мезосигмопликацию или сигмопексию (последнее менее желательно, так как подшивание дилатированной кишки к париетальной брюшине чревато прорезыванием швов, а иногда и внутренним ущемлением). Конкретные действия хирурга по профилактике рецидива непроходимости зависят от ее причины, они будут представлены ниже.
После рассмотрения стратегических задач хирургического лечения непроходимости обратимся к вопросам тактическим, которые предполагают описание технических приемов решения перечисленных ранее лечебных задач. Основными моментами оперативного вмешательства при непроходимости кишечника можно считать следующие:
1. Анестезиологическое обеспечение.
2. Хирургический доступ.
3. Ревизия брюшной полости для обнаружения причины механической непроходимости.
4. Восстановление пассажа кишечного содержимого или его отведение наружу.
5. Оценка жизнеспособности кишечника.
6. Резекция кишечника по показаниям.
7. Наложение межкишечного анастомоза.
8. Дренирование (интубация) кишечника.
9. Санация и дренирование брюшной полости.
10. Закрытие операционной раны.
Оперативное лечение острой кишечной непроходимости предполагает интубационный эндотрахеалъный наркоз с миорелаксантами (подробности анестезиологического обеспечения операций см. в главе III). Осуществляют широкую срединную лапаротомию. Этот доступ необходим в подавляющем большинстве случаев, так как помимо ревизии всего кишечника во время вмешательства часто приходится производить обширную его резекцию и интубацию, а также санацию и дренирование брюшной полости.
Вскрытие брюшной полости следует осуществлять весьма осторожно, особенно при повторных абдоминальных операциях (что нередко при спаечной кишечной непроходимости). Случайное повреждение и вскрытие просвета резко дилатированной приводящей кишки, часто фиксированной к передней брюшной стенке, чревато самыми неблагоприятными последствиями. Из-за контаминации брюшной полости и операционной раны высокопатогенными штаммами кишечной микрофлоры высоковероятно развитие гнойного перитонита и септической (часто анаэробной) флегмоны передней брюшной стенки. Поэтому вскрывать брюшную полость предпочтительно вне зоны послеоперационного рубца.
После эвакуации выпота (по его характеру можно ориентировочно судить о тяжести патологического процесса: серозный экссудат характерен для начального периода непроходимости, геморрагический свидетельствует о нарушениях кровообращения в кишечной стенке, грязно-бурый - о некрозе кишки) производят новокаиновую блокаду корня брыжейки тонкой и поперечно-ободочной кишки. Для этого используют 250-300 мл 0,25 % раствора новокаина.
Ревизия брюшной полости должна выявить точную локализацию непроходимости кишечника и ее причину. Ориентировочно о расположении этой зоны судят по состоянию кишечника: выше препятствия приводящая кишка раздута, переполнена газом и жидким содержимым, стенка ее обычно истончена и по цвету отличается от других отделов (от багрово-цианотичной до грязно-черной окраски), отводящая кишка находится в спавшемся состоянии, стенки ее при отсутствии перитонита не изменены. Важно помнить, что препятствие, обусловившее развитие непроходимости, может находится в нескольких местах на разных уровнях, вот почему необходим тщательный осмотр всего кишечника: от привратника до прямой кишки.
Нередко ревизия кишечника, особенно при «запущенной» непроходимости, бывает затруднена из-за раздутых петель кишечника, которые буквально выпадают из брюшной полости. Недопустимо оставление перерастянутых, заполненных большим количеством жидкого содержимого петель кишечника за пределами брюшной полости в связи с тем, что под силой тяжести они могут значительно натягивать брыжейку, что еще больше усугубляет нарушения кровообращения в них. В процессе ревизии кишки следует перемещать очень осторожно, окутывая их полотенцем, смоченным в горячем физиологическом растворе. Следует предостеречь от попыток вправления их обратно в брюшную полость, поскольку это может привести к разрыву истонченной кишечной стенки. В таких случаях целесообразно в первую очередь опорожнить приводящие отделы кишечника от газов и жидкого содержимого. Лучше всего сразу же выполнить интубацию кишечника посредством трансназального введения двухпросветного зонда Миллера-Эббота, по мере продвижения которого осуществляют отсасывание кишечного содержимого. Назоинтестинальная интубация позволяет осуществить адекватную ревизию брюшной полости, обеспечивает опорожнение кишечника на операционном столе и в послеоперационном периоде.
Выполняют назоинтестинальную интубацию следующим образом. Анестезиолог заводит зонд через нижний носовой ход в глотку, пищевод и желудок. Далее, оперирующий хирург захватывает его через стенку желудка и, продвигая вдоль малой кривизны, проводит его через привратник в двенадцатиперстную кишку вплоть до связки Трейтца. Вслед за этим, ассистент поднимает и удерживает поперечную ободочную кишку, а хирург, пальпаторно определяя наконечник зонда, низводит его в тощую кишку (иногда для этих целей приходится пересекать связку Трейтца). Затем хирург, нанизывает тонкую кишку на зонд, проводя последний вплоть до препятствия, а после его устранения - до илеоцекального угла (рис.7.5). Данная процедура осуществляется при постоянной подаче зонда анестезиологом. Важно следить за тем, чтобы зонд не перегибался и не сворачивался кольцами в желудке или кишечнике. Проксимальные отверстия зонда обязательно должны находиться в желудке, а не в пищеводе, что чревато аспирацией кишечного содержимого. С другой стороны, если все отверстия располагаются в кишечнике, может возникнуть опасное переполнение желудка. В раде случаев может быть необходимым введение в него дополнительного (второго) зонда.
После выполнения назоинтестинальной интубации и обнаружения препятствия приступают к его устранению: пересекают спайки, разворачивают заворот или производят дезинвагинацию. Устранение обтурационной непроходимости в одних случаях достигается путем энтеротомии, в других - с помощью резекции кишки, наложения обходного анастомоза или колостомы.
После устранения причины непроходимости следует оценить жизнеспособность кишки, что при острой кишечной непроходимости является одной из самых сложных задач, от правильного решения которой может зависеть исход заболевания. Степень выраженности изменений пораженного участка определяют только после ликвидации непроходимости и декомпрессии кишки.
Основными признаками жизнеспособности кишки являются сохраненный розовый цвет, наличие перистальтики и пульсации краевых сосудов брыжейки. При отсутствии указанных признаков, за исключением случаев явной гангрены, в брыжейку тонкой кишки вводят 150-200 мл 0,25 % раствора новокаина, ее обкладывают салфетками, смоченными горячим физиологическим раствором. Через 5-10 минут повторно осматривают подозрительный участок. Исчезновение синюшной окраски кишечной стенки, появление отчетливой пульсации краевых сосудов брыжейки и возобновление активной перистальтики позволяют считать его жизнеспособным.
Нежизнеспособная кишка должна быть резецирована в пределах здоровых тканей. Учитывая, что некротические изменения появляются сначала в слизистой оболочке, а серозные покровы поражаются в последнюю очередь и могут быть мало изменены при обширном некрозе слизистой кишечника, резекция производится с обязательным удалением не менее 30-40 см приводящей и 15-20 см отводящей петель кишечника (от странгуляционных борозд, зоны обтурации или от границ явных гангренозных изменений). При длительной непроходимости может потребоваться более обширная резекция, но всегда удаляемый участок приводящего отдела должен быть вдвое протяженнее отводящего. Любые сомнения в жизнеспособности кишечника при непроходимости должны склонять хирурга к активным действиям, то есть к резекции кишечника. Если такие сомнения относятся к обширному отделу кишечника, резекцию которого пациент может не перенести, можно ограничиться удалением явно некротизированной части кишки, анастомоз не накладывать, приводящий и отводящий концы кишки ушить наглухо. Рану передней брюшной стенки ушивают редкими швами через все слои. Кишечное содержимое в послеоперационном периоде эвакуируют по назоинтестинальному зонду. Через 24 часа после стабилизации состояния больного на фоне интенсивной терапии выполняют релапаротомию для повторной ревизии сомнительного участка. Убедившись в его жизнеспособности (при необходимости производят ререзекцию кишки), анастомозируют проксимальный и дистальный концы кишечника.
Важная роль в борьбе с эндотоксикозом принадлежит удалению токсичного содержимого, которое скапливается в приводящем отделе и петлях кишечника, подвергшихся странгуляции. Если ранее (во время ревизии) интубация кишечника не была выполнена, ее следует произвести в этот момент. Опорожнение кишечника может быть достигнуто через назоинтестиналь-ный зонд, либо путем сцеживания его содержимого в участок, подлежащий резекции. Делать это через энтеротомическое отверстие нежелательно из-за опасности инфицирования брюшной полости, но иногда без подобной манипуляции невозможно обойтись. Тогда через энтеротомию в центре кисетного шва (на участке кишки, подлежащему удалению) заводят толстый зонд.
Операцию заканчивают тщательным промыванием и осушением брюшной полости. При значительном количестве экссудата и некротическом поражении кишечника (после его резекции) следует дренировать через контрапертуры полость малого таза и зону максимально выраженных! изменений (например, боковые каналы). Учитывая сохранение пареза кишечника в ближайшем послеоперационном периоде и повышенную опасность эвентрации, рану передней брюшной стенки ушивают особенно тщательно, послойно. Целесообразно наложение на апоневроз помимо обычных, несколько «8»-образных лавсановых швов.
Послеоперационное ведение больных. Особенностью ближайшего послеоперационного периода при острой кишечной непроходимости является сохранение пареза кишечника, водно-электролитных расстройств, нарушений кислотно-основного состояния, тяжелой интоксикации. Поэтому все мероприятия, направленные на устранение этих патогенетических моментов, начатые в предоперационном периоде и проводимые во время хирургического вмешательства, в обязательном порядке должны быть продолжены и после операции. Большое значение в профилактике и лечении пареза кишечника принадлежит его декомпрессии. Это эффективно достигается длительной аспирацией кишечного содержимого через зонд Миллера-Эббота и, в меньшей степени - аспирацией желудочного содержимого. Аспирацию, сочетающуюся с промыванием и средствами селективной деконтаминации кишечника осуществляют в течение 3-4 суток, до уменьшения интоксикации и появления активной перистальтики кишечника. В течение этого времени больной находится на парентеральном питании. Суточный объем инфузионных сред составляет не менее 3-4 л.
Восстановлению функции кишечника способствует коррекция водно-электролитных расстройств. Для стимуляции моторной функции кишечника используют антихолинэстеразные препараты (прозерин, убретид), ганглиоблокаторы (диколин, димеколин), гипертонический раствор хлористого натрия, токи Бернара, очистительные и сифонные клизмы.
Более 75 % всех осложнений, развивающихся в послеоперационном периоде у больных, перенесших операцию по поводу острой кишечной непроходимости, связаны с инфекцией (перитонит, нагноение раны, пневмония).
К каким докторам следует обращаться если у Вас Острая кишечная непроходимость
гастроантеролог
18.04.2017Ученые из университета Северной Каролины установили, что вирус иммунодефицита может находится не только в клетках крови (Т-клетках), но и в других тканях организма. Специалисты определили, что вирус может находится внутри так называемых макрофагов (амебообразные клетки).
13.04.2017
Минздрав РФ одобрило препарат Револейд (Элтромбопаг) к применению у детей. Новый препарат показан пациентам страдающим хронической иммунной тромбоцитопенией (идиопатической тромбоцитопенической пурпурой, ИТП), редким заболеванием системы крови.
03.03.2017
Канадские ученые из университета в Оттаве намерены произвести революцию в восстановительной медицине. В одном из последних экспериментов им удалось вырастить человеческое ухо из обычного яблока.
Вернуть хорошее зрение и навсегда распрощаться с очками и контактными линзами - мечта многих людей. Сейчас её можно сделать реальностью быстро и безопасно. Новые возможности лазерной коррекции зрения открывает полностью бесконтактная методика Фемто-ЛАСИК.
Косметические препараты, предназначенные ухаживать за нашей кожей и волосами, на самом деле могут оказаться не столь безопасными, как мы думаем
Лактостаз - это состояние, обусловленное задержкой грудного молока в железе и ее протоках. С той или иной степенью выраженности лактостаза встречается каждая женщина в послеродовом периоде, особенно если роды были первыми.
Наверно, нет такого человека, который бы хоть раз не мучился с проблемами работы желудка и кишечника. Но и не каждый будет говорить о столь деликатном вопросе, а зря.
Ведь стеснения разговаривать на такую тему с врачом могут привести к большим неприятностям, а организм, в свою очередь, будет продолжать накапливать шлаки и неприятных ощущений и спазмов будет еще больше.
Процесс пищеварения играет главную роль при поддержании организма в здоровом состоянии. При поступлении еды в желудок, большая часть ее переваривается и проходит следующий путь к тонкому кишечнику, где также происходит процесс всасывания пищи и прохождение далее, а уже в толстом кишечнике происходит формирование каловых масс и прохождение всей этой массы к анусу человека.
При неправильной работе кишечника каловые массы могут просто «стоять на месте», тем самым образуя скопление не только данного рода масс, но и бактерий, которые имеют неприятное характерное свойство – размножаться. Следовательно, непроходимостью кишечника можно назвать, так называемый, застой пищи в кишечном отделе, которая препятствует дальнейшему ее прохождению к анусу.
Причины возникновения
Нельзя сказать точно, от чего именно произошла непроходимость кишечника, но проведя диагностические процедуры, можно выявить источник появления или заражения кишечника.
Полученные после проведения некоторых анализов и диагностик данные могут помочь врачу определить саму причину появления застоя. Вот некоторые из них:
- После проведения операций на участках кишечника могут произойти спазмы;
- Определённого рода проблемы с позвоночником (травмы, ушибы);
- Паралич либо отдельного участка кишечника, либо всего в целом;
- Сахарный диабет; отравление; закупорка тромб, сосудов кишечника;
- Отсутствие проходимости впоследствии перекрытия канала после опухолей, рубцов, камней желчного прохода, инородного тела внутри организма.
Симптомы и диагностика
Перед тем, как начинать лечение непроходимости, следует знать симптомы, которые в данном случае можно разделить на три этапа:
- Первичный этап – происходит нарушение прохождения в течение 10-12 часов. Первым делом больного будут беспокоить вздутие живота и неприятное ощущение в кишечнике, может появиться рвотный рефлекс. При перекрытии просвета происходят боли с периодичностью в 10-15 минут.
- Промежуточный этап. Болевые ощущения длятся от 12 часов до суток. При острой непроходимости боли становятся более глобальными, неся за собой рези и сильные спазмы. Рвотные позывы учащаются до 2-3 раз в 30 минут.
- Поздний этап непроходимости обуславливается болью во всем кишечнике уже более суток, становится тяжело дышать, сердцебиение может участиться, а также может начать увеличиваться температура.
Определив по симптомам, на какой стадии находится непроходимость, в любом случае нужно обратиться к врачу, который, даже зная уже диагноз, не может обойтись без диагностики в лабораторных условиях:
Как правильно лечить без операции?
Для лечения кишечной непроходимости в домашних условиях имеется несколько эффективных способов, рассмотрим каждый из них.
Медикаменты
Можно выпить препараты, которые способствуют лучшей проходимости пищи по кишечному тракту, снятия болевых синдромов, а также для хорошей проходимости жидкостей – Спазмалгон, Нош-па, Папаверин, Спазмол и т.д.
Также может понадобиться противовирусное или седативное средство, пребиотики, витамины. По строгому назначению врача следует пройти курс слабительных средств, если это будет необходимо.
Народные средства
- 400 грамм кураги, 400 грамм инжира, 600 грамм меда, все это измельчить и смешать. За несколько часов до еды употреблять по 1-2 ч.л. Является легким слабительным средством.
- Свежие плоды слив очищают от косточек, и залив водой 1:2, доводят до кипения. Принимают по ½ стакана перед едой.
- Облепиху вымыть и раздавить вилкой, затем залить кипяченой водой и дать настояться. Пить каждое утро перед едой.
- Сварить тыквенную кашу с малым содержанием молока, добавить в нее по желанию меда и употреблять маленькими порциями каждый день.
- Свеклу отварить, натереть на крупной терке, добавить растительного масла и меда немного. Кушать 2-3 ст.л перед едой 2 раза в день, запив холодной минеральной водой без газов.
Лекарственные травы
- Сбор из трав для улучшения работы кишечника: листья, зверобоя, и . Все это залить кипятком, на 2 ст.л сыпучего пол литра воды. Употреблять 3-4 раза в день по 70-100 мл.
Лечебное питание
При любой стадии и любых симптомах непроходимости кишечника человеку стоит отказаться от жирного, жареного, копченого, углеводосодержащего, цельного молока, соленного и пряного. Еда должна готовиться на пару, а больной сразу же переходит на стол №4, в нем вполне разнообразное меню, которое поможет нормализовать работу кишечника и помочь с дисфункцией прохождения пищи.
При непроходимости кишечника и после излечения данной болезни человек длительное время должен употреблять щадящую диету, она будет держать баланс и помогать впоследствии не страдать запорами и спазмами, которые могут появиться снова.

При непроходимости кишечника не рекомендуется употребление продуктов, которые смогут вызвать брожение и газообразование в кишечнике. Также не рекомендуется употребление алкогольных напитков, частого курения и употребление всякого рода химических продуктов (чипсы, сухарики, орешки и т.д.). Запрещается употребление слишком сладких, соленых и острых продуктов. И самое главное, что делать не рекомендуется – заниматься самолечением!
При неправильном самолечении либо при отсутствии обращения к врачу, непроходимость кишечника может вызвать последующие осложнения:
- Некроз (отмирание клеток кишечника). После такого осложнения происходит выход содержимого кишечника не в толстую кишку, а затем в анус, а сразу в брюшную полость, что может повлечь за собой большие неприятности операционного характера;
- Перитонит – это заболевание грозит заражению кишечника в очень короткие сроки и без быстрого реагирования и проведения операции грозит летальным исходом.
Профилактические меры
Обращение к врачу не стоит замедлять, а также нужно бережно и правильно относиться к своему организму и хотя бы раз в год проходить обследование кишечника, чтобы быть спокойными за свое здоровье в дальнейшем.
К профилактическим мерам по предупреждению образования опухолей, непроходимостей либо других воспалительных процессов относится своевременное обращение в больницу при первых признаках проявления болезни.
Также стоит соблюдать правильное питание, побольше двигаться и выпивать не менее 2-х литров воды в сутки.






